Il existe de nombreuses méthodes que les cliniciens en implantologie utilisent pour mesurer la maturité de l’os autour de l’implant dentaire avant la mise en charge. Les radiographies intra-orales / panoramiques, la tomodensitométrie par faisceau conique (CBCT), la tomodensitométrie (MCT), le test de couple inversé et l’analyse de fréquence de résonance (RFA) sont toutes des méthodes documentées dans la littérature. La capacité des techniques d’imagerie standard, telles que la radiographie para-apicales et panoramique, permettant de mesurer les niveaux de contact et d’intégration des os à l’implant a été mise en doute, car l’imagerie standard manque de sensibilité nécessaire pour une évaluation précise. (4) Ces radiographies bidimensionnelles peuvent présenter un os entourant un implant même lorsque les niveaux de contact osseux sont faibles (figure 1).

Figure 1: Radiographie préopératoire au moment de l’étape II. Les niveaux d’os semblent en bonne santé,
mais l’implant a échoué par manque d’intégration lors du placement d’un pilier de cicatrisation.
Le CBCT et le MCT se sont avérés plus sensibles que l’imagerie standard pour mesurer la densité minérale osseuse, le contact os à l’implant et les niveaux de maturité des os autour des implants dentaires. (5) Différents systèmes d’imagerie ont des erreurs de conversion différentes, et la standardisation des unités Hounsfield et les valeurs Gray ne doivent pas être faites lors de la comparaison de différents scanners. (6) En d’autres termes, la densité d’image autour des scans d’implants pris par différents systèmes peut signifier différentes choses. (7) En outre, l’artefact et la dispersion autour de l’implant dentaire peuvent empêcher une mesure de la stabilité de l’implant (figure 2). Le test de couple inversé fonctionne au moyen d’une force inverse spécifiée placée sur l’implant dentaire comme moyen de tester l’intégration. Cette méthode est souvent invasive et peut entraîner des problèmes si elle n’est pas utilisée avec précaution. (8)
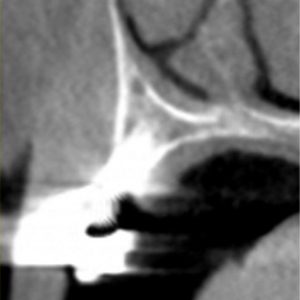
Figure 2 : image CBCT qui n’a pas de réelle utilité diagnostique en termes de lecture
de contact os à implant en raison des artefacts
Une meilleure méthode de mesure de la stabilité de l’implant et du contact os à implant qui n’est pas invasive utilise une analyse de fréquence de résonance (RFA) pour déterminer le quotient de stabilité de l’implant (ISQ).
La RFA implique l’envoi d’impulsions magnétiques sur une petite tige métallique temporairement attachée à l’implant. Lorsque la tige vibre, la sonde lit sa fréquence de résonance et la traduit en une valeur ISQ. La gamme clinique d’ISQ se situe normalement dans la gamme de 55 à 80.
Des valeurs plus élevées sont généralement observées dans la mandibule plutôt que dans le maxillaire.
Plus la valeur ISQ est élevée, plus la stabilité de l’implant est élevée. (9)
Une haute stabilité signifie une valeur ISQ supérieure à 70;
Une valeur dans la plage de 60 à 69 indique une stabilité moyenne;
Et une valeur ISQ inférieure à 60 est considérée comme une faible stabilité.
Bien que cet instrument ait été développé à des fins de recherche, Il est devenu très utile dans l’environnement clinique. (10)
Après le placement initial, une baisse des niveaux d’ISQ peut être attendue pendant la phase de guérison. Si cette baisse est importante, habituellement plus de 10% de la lecture initiale, elle pourrait signaler que l’implant ne se guérit pas correctement. (11)
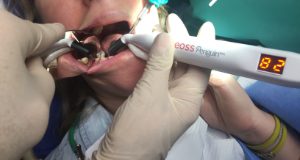
L’application technique de cet instrument est extrêmement simple et rapide. Les nouvelles conceptions ont également rendu les instruments RFA plus faciles à utiliser. Les instruments RFA plus anciens (Ostell ) disposent d’un cordon qui se connecte à la lecture numérique , à de nombreux boutons à bascule et à une cheville à usage unique qui s’insère dans l’implant. Les instruments plus récents (Penguin RFA ) utilisent un instrument sans fil et une cheville multi-usage qui peut être stérilisée. Le bouton est allumé et l’instrument est maintenu près de la cheville. En quelques secondes, vous avez une lecture ISQ (figures 3a et 3b).

Figure 3a: le dispositif RFA est placé près de la cheville multi-usages,
qui est vissée dans l’implant.

supérieur à 70 est considéré comme un implant présentant un bon contact osseux avec l’implant.
L’ostéointégration dépend de divers facteurs liés au patient, et parce que chaque patient guérit différemment, le temps pour procéder à la mise en charge est variable. L’imagerie bidimensionnelle n’est pas fiable et l’imagerie tridimensionnelle peut être altérée par des artefacts. L’utilisation de RFA pour mesurer l’ISQ d’un implant est un moyen simple, rapide et non invasif de tester la maturité sans exposer les patients aux rayonnements.
References
1. Muddugangadhar BC, Amarnath GS, Sonika R, Chheda PS, Garg A. Meta-analysis of failure and survival rate of implant-supported single crowns, fixed partial denture, and implant tooth-supported prostheses. J of Int Oral Health. 2015;7(9):11-17.
2. Salah S, Baroudi K, Nassani MZ. Factors associated with early and late failure of dental implants. J Investig Clin Dent. 2012;3(4):258-261. doi: 10.1111/j.2041-1626.2012.00162.x.
3. Friberg B, Jemt T, Lekholm U. Early failures in 4,641 consecutively placed Brånemark dental implants: a study from stage 1 surgery to the connection of completed prostheses. Int J Oral Maxillofac Implants. 1991;6(2):142-146.
4. Ritter L, Elger MC, Rothamel D, et al. Accuracy of peri-implant bone evaluation using cone beam CT, digital intra-oral radiographs and histology. Dentomaxillofac Radiol. 2014;43(6):20130088. doi: 10.1259/dmfr.20130088.
5. Bernhardt R, Kuhlisch E, Schulz MC, Eckelt U, Stadlinger B. Comparison of bone-implant contact and bone-implant volume between 2D-histological sections and 3D-SRμCT slices. Eur Cell Mater. 2012;23:237-247.
6. Kim DG. Can dental cone beam computed tomography assess bone mineral density? J Bone Metab. 2014;21(2):117-126. doi: 10.11005/jbm.2014.21.2.117.
7. Liu S, Broucek J, Virdi AS, Sumner DR. Limitations of using micro-computed tomography to predict bone–implant contact and mechanical fixation. J Microsc. 2012;245:(1):34-42. doi: 10.1111/j.1365-2818.2011.03541.x.
8. Jividen G Jr, Misch CE. Reverse torque testing and early loading failures: help or hindrance? J Oral Implantol. 2000;26(2):82-90.
9. Meredith N, Alleyne D, Cawley P. Quantitative determination of the stability of the implant-tissue interface using resonance frequency analysis. Clin Oral Implants Res. 1996;7(3):261-267.
10. Monje A, Ortega-Oller I, Galindo-Moreno P, et al. Sensitivity of resonance frequency analysis for detecting early implant failure: a case-control study. Int J Oral Maxillofac Implants. 2014;29(2):456-461. doi: 10.11607/jomi.3357.
11. Capparé P, Vinci R, Di Stefano DA, et al. Correlation between initial BIC and the insertion torque/depth integral recorded with an instantaneous torque‐measuring implant motor: an in vivo study. Clin Implant Dent Relat Res. 2015;17(Suppl 2):e613-e620. doi: 10.1111/cid.12294.